Istnieje pilna potrzeba naprawy systemu. Muszą być ustalone czytelne zasady umów, m.in. po to, aby ograniczyć zachowania oportunistyczne, zmienić kulturę kontraktów z narzuconej przez kasy chorych kultury walki i nieformalnej gry na kulturę długookresowej współpracy. Należy wprowadzić zmiany z uwagi na następujące cele:
- po pierwsze, aby zwiększyć obecne zagrożone poczucie bezpieczeństwa obywateli w sytuacji choroby,
- po drugie, aby powstrzymać tempo wzrostu tzw. kosztów utopionych, których dalsze ponoszenie byłoby objawem wykreowanego przez reformę marnotrawstwa,
- po trzecie, aby sprofesjonalizować zarządzanie środkami publicznymi przeznaczonymi na opiekę zdrowotną,
- po czwarte, aby zwiększyć rolę profesjonalistów medycznych w tworzeniu regulacji i w nadzorze nad medycznymi aspektami systemu opieki zdrowotnej.
Pożądane działania.
1) Zapewnienie całodobowej, łatwo dostępnej pomocy lekarskiej przez jednostki dostarczające podstawową opiekę zdrowotną,
2) W sytuacjach nagłości potrzeb zapewnić korzystanie z opieki w izbach przyjęć, bez skierowań, z tym, że aby przeciwdziałać tej formie opieki, w sytuacjach innych niż uraz, zatrucie, wypadek, zagrożenie życia, wprowadzić symboliczne współpłacenie pacjenta, część kosztów tych dodatkowo zakupionych usług opłacałaby kasa,
3) Wycofać e trybie pilnym zapis i sankcjach finansowych nakładanych na pacjentów z tytułu wezwania pogotowia ratunkowego bez uzasadnienia,
4) Wprowadzić w trybie pilnym prawo korzystania ze specjalistycznej opieki ambulatoryjnej zapewnianej przez okulistów bez skierowania od lekarza POZ,
5) Wprowadzić prawo korzystania z ambulatoryjnej bez skierowania od lekarza pierwszego kontaktu, z Zasadą niewielkiego współpłacenia pacjenta, aby przeciwdziałać nadużywaniu korzystania w przypadkach medycznie nieuzasadnionych (specjalistyczne świadczenia ambulatoryjne ze skierowaniem byłyby nadal bezpłatne),
6) Wprowadzić stawki za osobodzień w celu sfinansowania leczenia pacjentów w szpitalu wtedy, gdy zasadność dalszego pobytu w szpitalu jest nie z powodów medycznych, a socjalnych (np. oczekiwanie na miejsca w innym zakładzie lub na zorganizowanie opieki w domu), czyli wprowadzić tzw. hospitalizację socjalną, ewentualnie z niewielkim współpłaceniem pacjenta, aby przeciwdziałać nadużywaniu,
7) Wprowadzić stawki dla hospitalizacji domowej, z pewnym, ale niezbyt wysokim współpłaceniem pacjenta za każdy dzień sprawowania takiej opieki, aby przeciwdziałać nadużywaniu,
8) Wprowadzić prawo kierowania do szpitala również przez lekarzy nie mających statusu lekarza ubezpieczenia,
9) Wprowadzić prawo korzystania z podstawowej diagnostyki ambulatoryjnej w każdej jednostce włączonej do systemu ubezpieczenia, z jednolitymi stawkami dla typów badań (płacić powinien ten, kto kieruje pacjenta na badanie),
10) Zapewnić pacjentowi prawo wyboru lekarza prowadzącego (leczącego w szpitalu, dziś niektórzy pacjenci uzyskują takie prawo w wyniku nieformalnych relacji, znajomości, bowiem oficjalnie nie istnieje taka możliwość, a tymczasem powinno to być jedno z podstawowych praw pacjenta, sprzyjających również pożądanej dla jakości zmianie zachowań pracowników szpitala,
11) Wprowadzić otwarte, półotwarte i zamknięte kontrakty w szpitalach, aby ograniczyć reglamentację przez limit ustalany obecnie dla prawie wszystkich typów świadczeń, część otwartych kontraktów powinna mieć stawki degresywne po przekroczeniu pewnej liczbie świadczeń, docelowo stawki powinny służyć kalkulacji tzw. globalnych budżetów szpitalnych, a jedynie niektóre usługi powinny być z nich wyłączone i opłacane wg zamkniętych lub półotwartych kontraktów,
12) Wprowadzić współpłacenie za opiekę ambulatoryjną specjalistyczną, zapewnianą w szpitalu, który nie ma umowy z kasą pacjenta, docelowo wszystkie podmioty, które spełniają wymagania, powinny mieć prawo leczenia ubezpieczonych, a w ramach tzw. opieki koordynowanej, jeśli pacjent wybierze świadczeniodawcę spoza sieci opieki koordynowanej powinno istnieć współpłacenie, choćby dla pokrycia kosztów administracyjnych z takim wyborem związanych, opieka koordynowana powinna być jedną z form organizacji i finansowania opieki zdrowotnej w systemie finansowanym ze źródeł publicznych, obok innych form, ale motywacje ekonomiczne do jej funkcjonowania powinny być bardzo silne,
13) Finansować profilaktyczną opiekę nad uczniami ze środków budżetowych przeznaczanych na edukację, z obowiązkiem nawiązania przez dyrektora szkoły stosunku pracy z higieną (pielęgniarką) szkolną w formach dopuszczonych kodeksem pracy, ze zorganizowaniem dla tej opieki nadzoru w strukturach edukacyjnych, rozwiązanie to wymaga pilnego wprowadzenia z uwagi na niewłaściwości rozwiązań, które istnieją od wprowadzenia powszechnych ubezpieczeń,
14) Stworzyć budżetowy Fundusz Opieki Zdrowotnej nad Dziećmi Specjalnej Troski, będących częścią budżetu ministra zdrowia dla legalnego finansowania tych zakładów opieki zdrowotnej, pod których opieką są takie dzieci (w większości są to prowadzone przez zgromadzenia zakonne, a niekiedy przez organizacje społeczne zakłady leczniczo – opiekuńcze, zakłady rehabilitacyjno – readaptacyjne), obecnie finansuje się większość tych zakładów z naruszeniem prawa, a dodatkowo bez czytelnych zasad pozyskiwania publicznych środków na finansowanie realizowanego w tych zakładach obowiązku szkolnego, często w ogóle bez przyznania środków na taką działalność,
15) Ustalić w trybie pilnym zalecenia w sprawie postępowania medycznego w przypadku złożonego leczenia szpitalnego w ośrodkach wysoko specjalistycznych (tzw. III poziom), ustalić jednolite dla wszystkich stawki za to leczenie i prawa pacjenta do wyboru miejsca leczenia na terenie całego kraju, obecnie są tu wielkie problemy obciążające pacjenta, ogromne naruszenie poczucia bezpieczeństwa pacjentów, a ponadto istnieje nielegalny, bo niezgodny z ustawą system rozliczeń między kasami a takimi zakładami, a kondycja finansowa wielu tych zakładów, w tym o dobrej jakości, jest zagrożona m.in. z powodu złych zasad finansowania,
16) Wprowadzić jako jedną z możliwych form, ale z silną motywacją ekonomiczną do jej tworzenia tzw. koordynowaną opiekę zdrowotną, gdzie instytucja o dowolnej formie własności i organizacji, finansowana metodą kapitacyjną, przyjmie z uwzględnieniem rozkładu ryzyka i efektów skali odpowiedzialności za duży zakres opieki (odpowiednio za całą ambulatoryjną lub/ i dodatkowo za opiekę szpitalną, z wyjątkiem leczenia zgodnego z zaleceniami w jednostkach szpitalnych mających status III. poziomu),
17) Stworzyć i wprowadzić system profesjonalnej informacji dla środowiska medycznego i dla pacjentów o zasadach korzystania z opieki zdrowotnej, z obowiązkiem nałożonym prawem w sprawie udostępniania tej informacji pacjentom głównie przez POZ, ale i z profesjonalną, publicznie dostępną informacją (obecny system informacji jest lepszy niż rok temu, ale nadal wysoce nieprofesjonalny i w dużym stopniu środki publiczne są tu marnowane, a działania informacyjne – pozorne,
18) Należy wycofać zapis w ustawie o powszechnym ubezpieczeniu na temat współpłacenia przez pacjenta za niektóre rodzaje diagnostyki przy posiadaniu skierowania i przepisy o współpłaceniu w przypadku wyboru o wyższym poziomie referencyjnym,
19) Należy w trybie pilnym wprowadzić zakaz podpisywania przez kasy chorych takich umów na zapewnianie opieki podstawowej i specjalistycznej ambulatoryjnej, w wyniku których odpowiedzialność za finanse na diagnostykę spoczywa na praktykach lekarskich obejmujących opieką małe populacje, wobec braku zaleceń postępowania i standardów nie jest możliwe sprawozdanie profesjonalnego nadzoru nad takimi praktykami, a przy małej grupie pacjentów nie jest możliwe właściwe rozkładanie ryzyka wydatków na diagnostykę, lekarz albo są przez takie rozwiązania wtłaczani do etycznie trudnych decyzji ograniczających dostęp pacjentów do niektórych badań diagnostycznych, albo podejmują decyzję o leczeniu bez właściwych badań, np. ordynując leki dla sprawdzenia reakcji pacjenta i właściwości diagnozy postawionej bez niektórych badań, albo przerzucają koszty badań na inne podmioty, generujące przy okazji dodatkowe koszty opieki, nie można winić lekarzy za takie zachowanie, bo to źle zaprojektowany system powoduje, że muszą tak się zachowywać i z tego tytułu maja często wielkie dylematy etyczne,
20) Wprowadzić prawo korzystania ze specjalistycznej opieki zdrowotnej w szpitalu, z których dana kasa nie podpisała umowy, ale ze współpłacenia pacjenta, takie rozwiązania pozostałyby do chwili wprowadzenia jednolitych stawek, koordynowanej opieki i zasady, że wszystkie podmioty spełniające odpowiednie warunki mają prawo zabiegać o publiczne środki na leczenie ubezpieczonych pacjentów.21
Jeśli cała dyskusja o naprawie systemu ograniczy się do dyskusji o poziomie składki, czekają ciężkie czasy.
Jeśli nie wprowadzi się korekt do obecnego systemu, to szybko wszyscy podatnicy dużo zapłacą, bo system będzie wymagał ogromnych dotacji. Jeszcze może nie w tym i następnym roku, ale później na pewno bez nich się nie obędzie. Jednak czy nie lepiej wydać te dotacje za kilka lat na lepsze cele niż ratowanie przez bankructwem chorych kas chorych?
21 K. Tymowska, Naprawa, „Nowe Życie Gospodarcze” 2000, nr 24, s. 17.
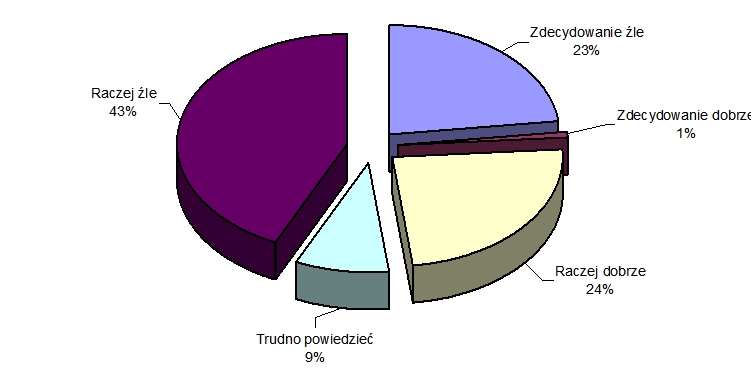 Źródło: W. Dereszczyński; Opinie o funkcjonowaniu opieki zdrowotnej, www. cbos. pl.
Źródło: W. Dereszczyński; Opinie o funkcjonowaniu opieki zdrowotnej, www. cbos. pl.