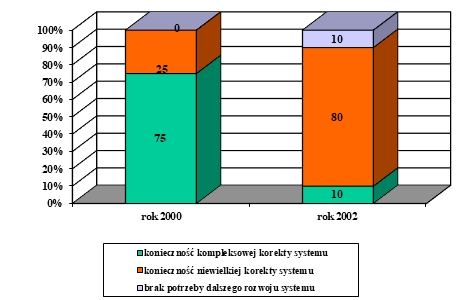
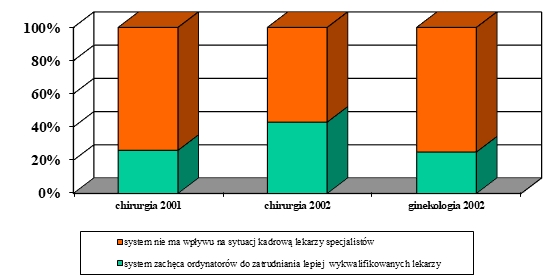
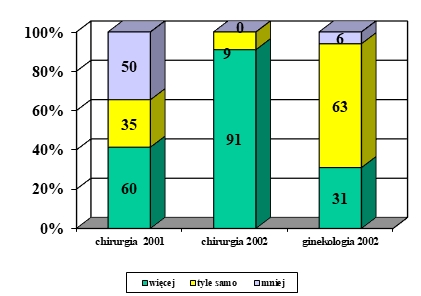
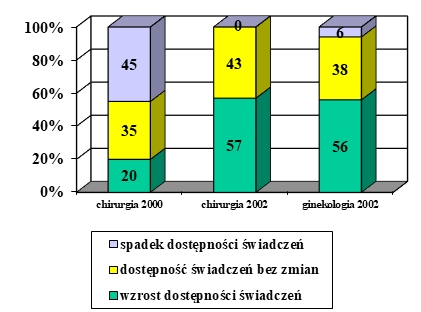
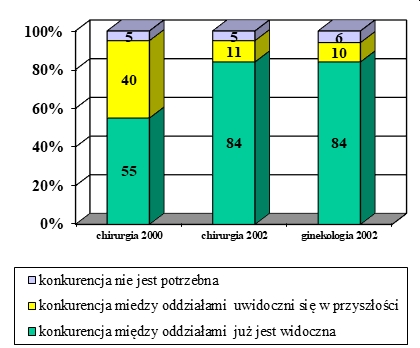
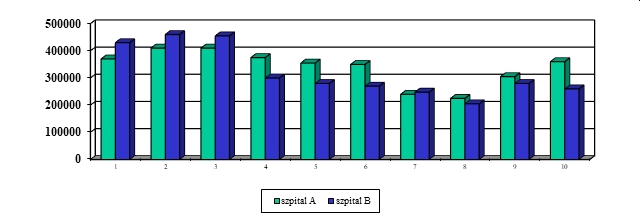
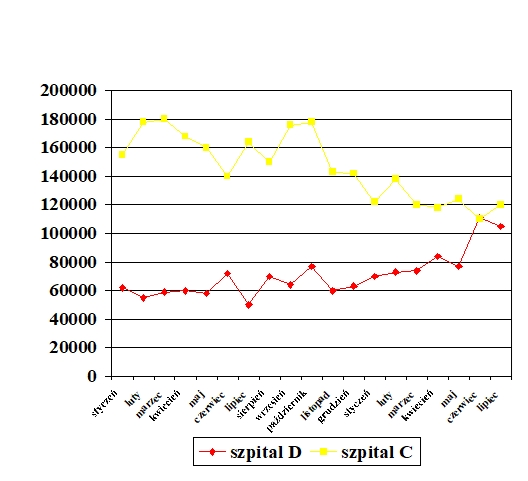
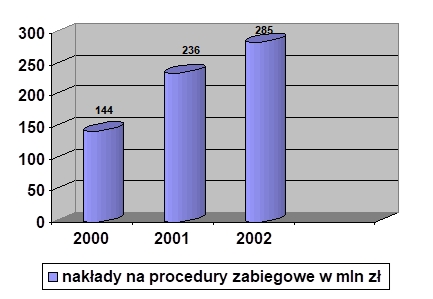
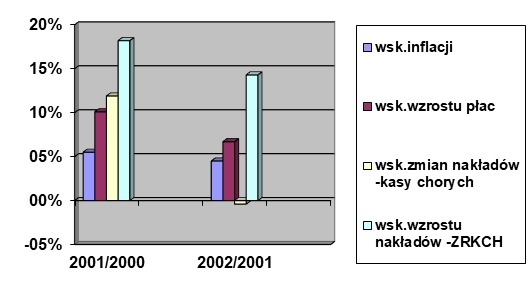
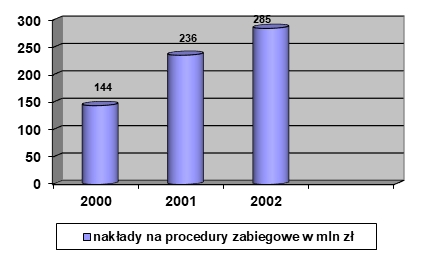
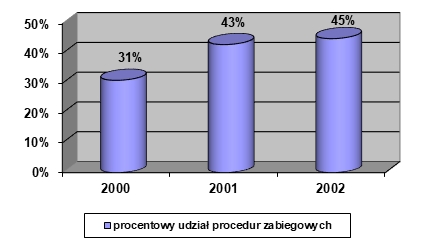
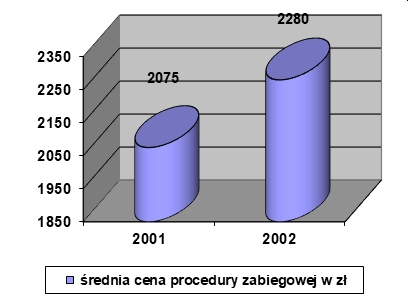
Choroba, szczególnie przewlekła i postępująca, znacząco wpływa na funkcjonowanie pacjenta nie tylko biorąc pod uwagę obszar choroby i proces terapeutyczny, ale także w relacjach międzyludzkich w rodzinie, środowisku i społeczeństwie. Problemem jest przystosowanie się do zmian w życiu spowodowanych chorobą lub niepełnosprawnością. Ocena jakości życia w chorobach przewlekłych jest źródłem dodatkowych informacji, które odgrywają ważną rolę w podejmowaniu decyzji związanych z leczeniem, pokazuje również potrzeby pacjentów i ich problemy (K. Klimaszewska, E. Krajewska-Kułak, D. Kędzior, 2011).
Terapia w szczególności ma na celu poprawę jakości życia pacjenta. Pacjent musi dokonać subiektywnej oceny swojego stanu i ocenić samopoczucie związane z chorobą i procesem leczenia. Ważne, często najważniejsze dla pacjenta jest odzyskanie możliwości aktywnego, samodzielnego życia, dlatego wytężone wysiłki zespołu terapeutycznego dążą do osiągnięcia tego celu (K. Jaracz, 1998).
Ponadto akceptacja choroby (zmiana w odbiorze/odpowiedzi), zmiana standardów wewnętrznych, poczucie wartości (L. Wołowicka, 2001) może przyczynić się do znacznej poprawy jakości życia.
Dolegliwości kręgosłupa lędźwiowego są ogromnym problemem społecznym i ekonomicznym. Najczęściej dotyczą one osób w wieku produkcyjnym, które są czasowo lub trwale niezdolne do pracy. Większość z nich zmuszona jest do zmiany pracy lub rezygnacji z poprzedniej pracy i przejścia na emeryturę. Ponadto choroby kręgosłupa nadal generują wysokie koszty leczenia, często przewyższające leczenie innych chorób. Ograniczenia sprawności ruchowej mogą trwać latami, co zniechęca do aktywności, powoduje uzależnienie od narkotyków i depresję (R. Jabłońska, W. Beuth, 2008).
Leczenie zachowawcze i operacja poprawiają stan pacjentów, ale w każdym przypadku konieczny jest indywidualny plan zarządzania terapeutycznego. Obraz neurologiczny pacjentów różni się w zależności od ciężkości choroby, metody leczenia, współistniejących chorób. Ocena stanu neurologicznego jest badaniem, które determinuje wybór metody leczenia, a także jest głównym kryterium decydującym o jego skuteczności (K. Roch Radziszewski, 2007).
W większości przypadków dyskopatii w okolicy lędźwiowej mamy do czynienia z osłabieniem zginaczy podeszwowych stopy lub zginaczy grzbietowych stopy, co może skutkować tzw. chodem kulejącym lub brodzącym, co znacznie ogranicza możliwość poruszania się, zwłaszcza na nierównym podłożu (A. Dąbek, K. Dudziński, A Prusinowska, 2006).
Dyskopatia odcinka lędźwiowego kręgosłupa nieuchronnie prowadzi do obniżenia jakości życia, dlatego do zadań terapeutycznych i opiekuńczych należy zmniejszenie dysfunkcji kręgosłupa w takim stopniu, w jakim możliwe jest prowadzenie normalnego życia rodzinnego, społecznego i zawodowego (K. Klimaszewska, 2011).
Na ocenę jakości życia wpływa choroba i jej przebieg, a także wiek, płeć, role społeczne, możliwości osoby dotkniętej chorobą, potencjał sił adaptacyjnych i procesów radzenia sobie oraz wsparcie społeczne.
Niepowodzenia związane z brakiem umiejętności radzenia sobie z chorobą zniechęcają pacjenta. Jest bezradny wobec sytuacji zdrowotnej, niemożności wpływania na nią, co prowadzi do braku satysfakcji z własnej roli w społeczeństwie i znaczenia dla innych ludzi. Ponadto choroba dezorganizuje poprzednie życie rodzinne, relacje. Choroba powoduje koszty emocjonalne, społeczne, a także materialne. Zadaniem rodziny jestwspieranie chorego w powrocie do zdrowia, co wiąże się z koniecznością zmiany ról i dezorganizacją życia rodzinnego (K. Obuchowski, 2000).
Na jakość życia pacjentów z dyskopatią lędźwiową silnie wpływa ból, który w większym stopniu występuje przed terapią, natomiast po odpowiednim leczeniu dolegliwości zmniejszają się, choć nie znikają całkowicie. Ból znacząco wpływa na ograniczenie samodzielności pacjentów. Istnieją różnice w indywidualnej wrażliwości na ból. Chory często musi nauczyć się żyć z bólem. Dokuczliwy ból staje się problemem nie tylko dla samego pacjenta, ale także wpływa na życie bliskich i wpływa na życie pacjenta w różnych obszarach. Ból wpływa na wydolność pacjenta, zakłóca wykonywanie prostych codziennych czynności, takich jak ubieranie się, stanie, siedzenie, chodzenie czy sprzątanie, co obniża jakość życia. Ponadto, przydługotrwałym bólu u pacjentów, stwierdza się depresję i bezsilność. Objawy depresyjne u pacjentów z dyskopatią lędźwiową nasilają się wraz z czasem trwania choroby, ponadto poziom zaburzeń depresyjnych jest wyższy u pacjentów młodych i w średnim wieku (E. Czaja, M. Kózka, A. Burda, 2012).
Podsumowując, proces chorobowy, niezależnie od nasilenia czy fazy, w której się znajduje, wpływa na życie pacjenta, ponieważ bardzo często prowadzi do jego dezorganizacji i ograniczenia ról społecznych, co znacznie obniża poziom i jakość życia, ponadto zespoły bólowe kręgosłupa są jedną z głównych przyczyn długotrwałej niezdolności do pracy wśród osób aktywnych zawodowo i bardzo często są przyczyną niepełnosprawności lub niepełnosprawności. Na ocenę jakości życia pacjentów z dyskopatią wpływa nie tylko choroba i jej przebieg, ale także takie czynniki, jak wykonywanie ról społecznych, indywidualne możliwości osoby dotkniętej chorobą oraz stopień uzyskanego wsparcia społecznego (M. Sierakowska, 2004).
Dyskopatia, podobnie jak inne przewlekłe choroby neurologiczne, wpływa na jakość życia w zależności od częstotliwości nawrotów dolegliwości i ich nasilenia, które często zakłócają role społeczne, prowadząc tym samym do zaburzeń depresyjnych. Objawy depresyjne nasilają się wraz z czasem trwania choroby, znacząco wpływając na ocenę wyników leczenia. Pacjenci ci wykazują wysoki poziom zaburzeń, zwłaszcza snu, zaburzeń koncentracji, zdolności podejmowania decyzji, samooceny oraz psychosomatycznych zaburzeń czynności narządów, tj. zaparć, kołatania serca (R. Jabłońska, W. Beuth, 2008; D. Karpowicz-Kulesza, 1998).
Leczenie zespołów bólowych kręgosłupa jest bardzo trudne, ponieważ żadna pojedyncza metoda leczenia nie jest skuteczna, dlatego zaleca się leczenie wielokierunkowe, tj. farmakoterapię, rehabilitację i psychoterapię (A. Depa, G. Przysada, A. Wolan, 2010).
Dlatego na poprawę jakości życia wpływa nie tylko usunięcie lub złagodzenie objawów choroby, ale także nauczenie, jak radzić sobie z problemami życia codziennego, stresem i cierpieniem związanym z chorobą. Najważniejszą rzeczą dla chorego jest odzyskanie możliwości aktywnego i samodzielnego życia (K. Jaracz, 1998).
Badanie jakości życia u pacjentów z dyskopatią lędźwiową
Dyskopatia lędźwiowa stanowi jedno z najczęściej występujących schorzeń układu ruchu, które w istotny sposób wpływa na funkcjonowanie człowieka w wielu obszarach życia. Choroba ta, związana ze zmianami zwyrodnieniowymi krążków międzykręgowych odcinka lędźwiowego kręgosłupa, jest częstą przyczyną przewlekłego bólu pleców, ograniczeń ruchowych oraz obniżenia sprawności fizycznej. Z perspektywy współczesnej medycyny i nauk o zdrowiu coraz większe znaczenie przypisuje się nie tylko obiektywnym wskaźnikom klinicznym, lecz także subiektywnej ocenie stanu zdrowia pacjenta, wyrażanej poprzez pojęcie jakości życia.
Jakość życia u pacjentów z dyskopatią lędźwiową stanowi złożone zagadnienie, obejmujące zarówno aspekt fizyczny, jak i psychiczny oraz społeczny. Przewlekły ból, charakterystyczny dla tego schorzenia, wpływa na zdolność do wykonywania codziennych czynności, aktywność zawodową oraz relacje interpersonalne. W efekcie pacjenci często doświadczają obniżonego nastroju, poczucia bezradności oraz ograniczenia uczestnictwa w życiu społecznym. Badanie jakości życia pozwala zatem na całościową ocenę skutków choroby, wykraczającą poza tradycyjne kryteria medyczne.
W ostatnich latach obserwuje się rosnące zainteresowanie problematyką jakości życia w chorobach przewlekłych, w tym w schorzeniach kręgosłupa. Wynika to z faktu, że dyskopatia lędźwiowa często ma charakter długotrwały, a jej leczenie nie zawsze prowadzi do całkowitego ustąpienia objawów. W takich przypadkach celem postępowania terapeutycznego staje się nie tylko redukcja bólu, lecz także poprawa funkcjonowania pacjenta i jego subiektywnego dobrostanu. Badania jakości życia dostarczają cennych informacji na temat skuteczności różnych metod leczenia i rehabilitacji.
Istotnym aspektem analiz jakości życia jest uwzględnienie indywidualnej perspektywy pacjenta. Osoby cierpiące na dyskopatię lędźwiową mogą w odmienny sposób postrzegać nasilenie objawów oraz ich wpływ na codzienne życie. Czynniki takie jak wiek, płeć, aktywność zawodowa czy wsparcie społeczne mogą modyfikować subiektywną ocenę jakości życia. Z tego względu badania w tym obszarze powinny uwzględniać różnorodność doświadczeń pacjentów.
Podejmowanie badań nad jakością życia u pacjentów z dyskopatią lędźwiową ma również znaczenie praktyczne. Wyniki takich analiz mogą stanowić podstawę do planowania kompleksowej opieki medycznej, uwzględniającej nie tylko leczenie farmakologiczne i chirurgiczne, lecz także rehabilitację, wsparcie psychologiczne oraz edukację zdrowotną. W ten sposób badanie jakości życia wpisuje się w holistyczne podejście do pacjenta, charakterystyczne dla współczesnej medycyny.
Metodologiczne aspekty badania jakości życia
Badanie jakości życia u pacjentów z dyskopatią lędźwiową opiera się na zastosowaniu standaryzowanych narzędzi badawczych, które umożliwiają obiektywizację subiektywnych odczuć pacjentów. Najczęściej wykorzystywane są kwestionariusze oceniające różne wymiary funkcjonowania, takie jak sprawność fizyczna, poziom bólu, stan psychiczny oraz relacje społeczne. Narzędzia te pozwalają na porównywanie wyników między grupami pacjentów oraz ocenę zmian w czasie, na przykład przed i po zastosowaniu określonej formy terapii.
W badaniach jakości życia istotne znaczenie ma dobór odpowiedniego kwestionariusza. W przypadku dyskopatii lędźwiowej często stosuje się zarówno narzędzia ogólne, oceniające jakość życia niezależnie od jednostki chorobowej, jak i kwestionariusze specyficzne dla schorzeń kręgosłupa. Połączenie obu typów narzędzi umożliwia uzyskanie pełniejszego obrazu sytuacji pacjenta, uwzględniającego zarówno ogólny dobrostan, jak i specyficzne ograniczenia wynikające z choroby.
Proces badawczy powinien uwzględniać również czynniki kliniczne, takie jak czas trwania choroby, nasilenie objawów bólowych oraz zastosowane metody leczenia. Dane te pozwalają na analizę zależności między stanem klinicznym a jakością życia pacjentów. Badania wskazują, że długotrwały ból oraz częste nawroty objawów są istotnie związane z obniżeniem jakości życia, szczególnie w zakresie funkcjonowania fizycznego i emocjonalnego.
Ważnym elementem metodologii jest także uwzględnienie aspektów psychospołecznych. Czynniki takie jak poziom wsparcia ze strony rodziny, sytuacja zawodowa czy strategie radzenia sobie ze stresem mogą znacząco wpływać na subiektywną ocenę jakości życia. Dlatego coraz częściej badania jakości życia u pacjentów z dyskopatią lędźwiową mają charakter interdyscyplinarny, łącząc perspektywę medyczną z psychologiczną i społeczną.
Rzetelność i trafność badań jakości życia zależą również od odpowiedniego przygotowania pacjentów do udziału w badaniu. Zrozumienie celu badania oraz sposobu wypełniania kwestionariuszy sprzyja uzyskaniu wiarygodnych wyników. W praktyce klinicznej istotne jest, aby badania te były prowadzone w sposób systematyczny i stanowiły integralny element oceny stanu pacjenta.
Wpływ dyskopatii lędźwiowej na poszczególne wymiary jakości życia
Dyskopatia lędźwiowa w sposób szczególnie wyraźny wpływa na fizyczny wymiar jakości życia. Ograniczenie ruchomości kręgosłupa, trudności w wykonywaniu codziennych czynności oraz konieczność unikania określonych aktywności prowadzą do obniżenia sprawności funkcjonalnej. Pacjenci często zgłaszają problemy z długotrwałym siedzeniem, chodzeniem czy podnoszeniem ciężarów, co wpływa na ich samodzielność i niezależność.
Przewlekły ból, będący jednym z głównych objawów dyskopatii lędźwiowej, ma istotne konsekwencje dla psychicznego wymiaru jakości życia. Długotrwałe doświadczanie bólu może prowadzić do obniżenia nastroju, lęku oraz zaburzeń snu. W wielu przypadkach obserwuje się również rozwój objawów depresyjnych, które dodatkowo pogarszają subiektywną ocenę stanu zdrowia i utrudniają proces leczenia.
Wpływ choroby na funkcjonowanie społeczne pacjentów stanowi kolejny istotny aspekt jakości życia. Ograniczenia ruchowe i dolegliwości bólowe mogą prowadzić do rezygnacji z aktywności towarzyskich oraz zmniejszenia kontaktów społecznych. Pacjenci z dyskopatią lędźwiową często doświadczają trudności w pełnieniu ról zawodowych i rodzinnych, co może prowadzić do poczucia izolacji i obniżenia samooceny.
Warto zwrócić uwagę na wpływ dyskopatii lędźwiowej na jakość życia zawodowego. Choroba ta jest jedną z częstszych przyczyn absencji chorobowej oraz obniżenia wydajności pracy. Dla wielu pacjentów konieczność zmiany charakteru pracy lub całkowitej rezygnacji z aktywności zawodowej stanowi poważne obciążenie psychiczne i ekonomiczne. Badania jakości życia pozwalają na ocenę skali tych problemów oraz identyfikację obszarów wymagających wsparcia.
Pomimo licznych ograniczeń, niektórzy pacjenci z dyskopatią lędźwiową potrafią adaptować się do choroby i utrzymywać względnie dobrą jakość życia. Czynniki takie jak skuteczna rehabilitacja, wsparcie społeczne oraz pozytywne strategie radzenia sobie z bólem mogą łagodzić negatywne skutki choroby. Analiza tych czynników stanowi istotny element badań jakości życia i może przyczynić się do poprawy opieki nad pacjentami.
Znaczenie badań jakości życia w praktyce klinicznej
Badanie jakości życia u pacjentów z dyskopatią lędźwiową ma istotne znaczenie dla oceny skuteczności leczenia. Tradycyjne wskaźniki medyczne, takie jak wyniki badań obrazowych czy zakres ruchomości kręgosłupa, nie zawsze odzwierciedlają realne funkcjonowanie pacjenta. Uwzględnienie subiektywnej oceny jakości życia pozwala na bardziej trafną ocenę efektów terapii z perspektywy chorego.
W praktyce klinicznej wyniki badań jakości życia mogą stanowić podstawę do modyfikacji planu leczenia. W przypadku pacjentów, u których pomimo poprawy parametrów klinicznych utrzymuje się niska jakość życia, konieczne może być włączenie dodatkowych form wsparcia, takich jak terapia psychologiczna czy programy edukacyjne. Takie podejście sprzyja indywidualizacji leczenia i lepszemu dostosowaniu go do potrzeb pacjenta.
Badania jakości życia mają również znaczenie prognostyczne. Niska jakość życia w początkowym etapie leczenia może być czynnikiem ryzyka niekorzystnych wyników terapii oraz przewlekłości objawów. Wczesna identyfikacja pacjentów zagrożonych pogorszeniem jakości życia umożliwia podjęcie działań profilaktycznych i terapeutycznych, które mogą poprawić rokowanie.
Z perspektywy systemu ochrony zdrowia badanie jakości życia dostarcza danych istotnych dla oceny efektywności kosztowej różnych metod leczenia dyskopatii lędźwiowej. Analiza ta pozwala na porównanie nie tylko skuteczności klinicznej, lecz także wpływu terapii na codzienne funkcjonowanie pacjentów. W ten sposób jakość życia staje się ważnym kryterium w podejmowaniu decyzji dotyczących organizacji opieki zdrowotnej.
Podsumowując, badanie jakości życia u pacjentów z dyskopatią lędźwiową stanowi istotny element współczesnej praktyki medycznej. Pozwala ono na całościową ocenę skutków choroby, uwzględniającą zarówno aspekty fizyczne, jak i psychiczne oraz społeczne. Włączenie oceny jakości życia do rutynowej opieki nad pacjentami z dyskopatią lędźwiową sprzyja poprawie skuteczności leczenia, zwiększeniu satysfakcji pacjentów oraz realizacji holistycznego podejścia do zdrowia.
Czaja E., Kózka M., Burda A.: Jakość życia pacjentów z dyskopatią lędźwiowo-krzyżową kręgosłupa . W: Pielęgniarstwo Neurologiczne i Neurosurgiczne 2012, 1,(3), 92 – 96.
Dąbek A., Dudziński K., Seyfried A.: Wpływ stabilizacji stopy na chód u osób z dyskopatią w odcinku lędźwiowym kręgosłupa. W: Postęp rehabilitacji 2006, 3, 17 – 23.
Klimaszewska K., Krajewska-Kułak E., Kondzior D. : Jakość życia pacjentów z zespołami bólowymi kręgosłupa lędźwiowego. W: Problemy pielęgniarstwa 2011, 19, (1), 47 – 54.
Obuchowski K.: Psychologia ludzkich aspiracji. Zysk i S-k, Poznań 2000, 44 – 48.
Sierakowska M., Krajewska – Kułak E.: Jakość życia w chorobach przewlekłych – nowe spojrzenie na pacjenta i problemy zdrowotne w aspekcie subiektywnejoceny. W: Pielęgniarstwo XXI Wieku 2004, 2, (7), 23 – 26.
Wołowicka L.: Jakość życia w naukach medycznych. Wydawnictwo Akademii Medycznej. Poznań 2001, 17 – 28, 54 – 69, 193 – 201.